La cirugía de la GP, como la del resto de las glándulas salivares, es fundamentalmente una cirugía de exéresis. La mayor dificultad de esta cirugía reside en las relaciones de la glándula con el NF, pues cualquier procedimiento quirúrgico requiere de la identificación anatómica exacta del nervio.
Sus indicaciones más comunes son:
- Masa en glándula salivar: tumores benignos y malignos.
- Sialoadenitis crónica y recurrente.
- Absceso parotídeo.
- Fístula salivar persistente.
- Sialocele.
- Traumatismo penetrante.
- Lesión del NF.
- Lesión del conducto carotídeo.
- Como parte de de la cirugía lateral de la base del cráneo.
- Lesiones maligna dermatológicas adyacentes: melanoma, piel del CAE.
La mayor parte de las indicaciones están representadas por la patología tumoral, tanto benigna como maligna, el resto de las indicaciones quirúrgicas solo suponen un 7-10 %. En la patología no tumoral el proceso quirúrgico es más complejo que en la tumoral, al tener que realizar una cirugía sobre un tejido fibroso de más difícil disección, lo que supone mayor riesgo de lesión parar el NF y de aparición de complicaciones como las fístulas salivares. Las indicaciones quirúrgicas por patología inflamatoria en el momento actual han disminuido, ya que cada vez son más los casos que pueden solucionarse con otras alternativas terapéuticas cono la sialendoscopia y el uso de toxina botulínica.
Las técnicas quirúrgicas clásicamente propuestas para la resección de tumores de GP son, de menor a mayor volumen de resección, la enucleación, la resección extracapsular, la parotidectomía lateral parcial, la parotidectomía lateral, y la parotidectomía total con preservación del NF.
En momento actual se han propuesto estos cinco tipos de resecciones: parotidectomía total, parotidectomía superficial completa, parotidectomía superficial parcial, parotidectomía selectiva del lóbulo profundo y disección extracapsular.
Tanta variedad de técnicas, junto con una cierta dispersión en los criterios que define cada una, ha llevado a una cierta confusión sobre la cirugía que se realiza en cada situación. Es por esto que el Servicio ORL del Hospital Sant Pau (Barcelona) ha creado una clasificación de la extensión de la resección realizada considerando 5 áreas áreas de resección en la glándula:
- Área I o lateral (superficial) craneal.
- Área II o lateral (superficial) caudal.
- Área III o profunda (profunda) craneal.
- Área IV o profunda (profunda) caudal.
- Área V o accesoria.
La separación entre caudal y craneal se establece a partir de una línea imaginaria que une la bifurcación del tronco del nervio facial en sus 2 grandes ramas (temporofacial y cervicofacial) con la salida de la parótida del conducto de Stenon. Básicamente, la parte craneal es la que corresponde a la rama temporofacial del NF y la caudal a la rama cervicofacial.
PAROTIDECTOMÍA SUPERFICIAL
La técnica de parotidectomía superficial es conocida también como: Parotidectomía parcial superficial, Parotidectomía exofacial, Parotidectomía suprafacial y Parotidectomía con conservación del NF. La técnica fue descrita inicialmente por Appiani en 1967 y posteriormente fue incorporada por los otorrinolaringólogos y cirujanos de cabeza cuello.
La intervención consiste en la extirpación de toda o una porción de la GP superficial al NF.
La indicación mas común de esta cirugía es la exéresis de tumores benignos del lóbulo superficial de la parótida y su finalidad es la erradicación completa de la enfermedad. Para conseguirlo es muy importante realizar un abordaje quirúrgico suficiente que permita la extirpación correcta de la lesión a la vez que permita mantener la integridad del NF. Esto no requiere necesariamente la disección de la totalidad del nervio ni la escisión de la totalidad del lóbulo superficial, sino que según la tumoración a extirpar, la resección puede ser parcial o casi total, circunscribiéndose a una o más de las áreas de la clasificación Sant Pau. También puede ser ampliada para el abordaje de regiones vecinas como la rama ascendente de la mandíbula y regiones más profundas o mas inferiores del cuello como para vaciamientos cervicales.
Indicaciones.
Tumores parotídeos benignos, tumores parotídeos malignos de bajo grado de malignidad con afectación exclusiva del lóbulo superficial, sialoadenitis recurrente o crónica, traumatismos y como parte de la linfadenectomía regional en tumores epidérmicos como pueden ser la piel adyacente o el CAE.
También se utiliza como vía de acceso al lóbulo profundo de la glándula o a otras estructuras más profundas que el NF.
 Tiempos de la intervención.
Tiempos de la intervención. ▪ Campo operatorio.
Paciente con patilla y barba bien rasurada.
Posición de latero-extensión cervical, con la cabeza girada al lado opuesto al que se va a operar. Esta posición es conocida como de ligadura o de vaciamiento cervical, Trendelenburg de la mesa.
Ojo bien protegido.
Taponamiento del CAE para que no entre sangre.
Los paños operatorios se colocan, el posterior por detrás del PA, el superior a la altura del cigoma, el anterior desde el ángulo externo del ojo a la inserción baja del músculo ECM, el inferior a nivel clavicular de modo que permita el acceso a un eventual vaciamiento ganglionar cervical.
El cirujano se coloca de pie en el lado a operar, el asistente se coloca en el lado opuesto. La enfermera de quirófano se coloca frente al cirujano, junto al asistente, lo que permite al cirujano trabajar más libremente en la región de la parótida, además esto evita errores de técnica aséptica.
▪ Instrumental.
No se requiere ningún instrumental específico.
Se aconseja utilizar cauterización bipolar teniendo a disposición irrigación para cuando se cauteriza en la proximidad del NF. Disponer de un bisturí ultrasónico (Armónico de Ethicon) puede ser de gran ayuda.
Monitorización del NF: se puede utilizar o no. En las publicaciones actuales sobre cirugía parotídea podemos encontrarnos con quien no la utiliza sistemáticamente, quien la considera preceptiva-estandarizada y quien la considera o no necesaria según la lesión a extirpar. El criterio más admitido es que se ha de utilizar cuando las características de la lesión hace prever una modificación en el trayecto anatómico del nervio o una especial dificultad para su identificación.
Hay que tener en cuenta que la tumoración a extirpar puede haber modificado la posición del tronco del nervio a su salida por el agujero estilomastoideo; un tumor muy grande en el lóbulo superficial de la glándula puede desplazar el nervio más profundamente contra la base de la apófisis estiloides; en dirección contraria, un tumor del lóbulo profundo puede empujar el tronco del nervio contra el borde anterior de la apófisis mastoides.
Consideramos que la monitorización del NF en esta cirugía es una herramienta de seguridad necesaria que sin duda contribuye a disminuir la incidencia de parálisis faciales, además no retrasa el procedimiento ni interfiere en el mismo.
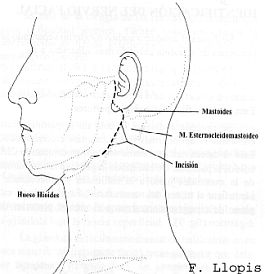
▪ Incisión.
Se puede realizar una infiltración previa de 1:100.000 de adrenalina para disminuir la hemorragia.
Se han propuesto diferentes tipos de incisiones, siendo los factores que determinan la elección de una u otra, el tipo de tumor según localización y tamaño, benignidad o malignidad, edad y características generales del paciente y la búsqueda de un mejor resultado cosmético. Sea una u otra la incisión debe de cumplir tres requisitos: ha de permitir un buen acceso quirúrgico a toda la región parotídea, permitir su ampliación si es necesario realizar una disección cervical y dejar un mínimo de secuelas cosméticas.

Incisión cutánea estándar (de Blair o de Redon): es una incisión preauricular, vertical, partiendo de la raíz del hélix, pudiendo aprovechar un pliegue pretragal descendiendo 1 cm por debajo del lóbulo. En profundidad ha de alcanzar la aponeurosis parotídea.
Desde este punto toma una forma arciforme, de concavidad anterior, procurando que esta curvatura sea suave, no angulada, circuncindando la inserción del lóbulo para evitar necrosis del colgajo. La incisión se prolonga hacia atrás, horizontal, hasta el borde anterior de la mastoides.
Realizada la curvatura la incisión se hace descendente verticalmente un cm por detrás del borde anterior del ECM. La incisión, según la tumoración a extirpar, puede descender hasta alcanzar el extremo del cuerno mayor del hioides. Se ha de procurar que coincida con algún pliegue cutáneo. En su descenso se ha de conservar la distancia mínima de dos traveses de dedo (2 ó 3 cm) con la mandíbula para evitar lesión del nervio mandibular (mentoniano). A este nivel en profundidad ha de alcanzar el músculo cutáneo del cuello sin atravesarlo.
Una eventual afectación de la piel por el proceso morboso puede requerir modificaciones en el diseño de esta incisión descrita.
Se han propuesto muchas variantes a esta incisión clásica que pueden ser todas admitidas, pero teniendo en cuenta que nunca deben comprometer, como hemos dicho, la calidad de exposición de la glándula y el grado de resección del tumor.
Ciertos autores anglosajones propusieron una incisión en Y.
La incisión en lifting, o ritidectomía de Lotte y Lengent, o de lifting modificada, ha sido propuesta por asociarla a un mejor resultado estético. pero no ha sido del todo admitida especialmente para tumores de la cola parotídea. La incisión comienza como la de Blair por una incisión preauricular a nivel del trago a diferencia de la de ritidectomía que comienza en la región parietal y desciende inferiormente hasta bordear el lóbulo. Luego la incisión sigue bordeando el surco retroauricular de 4-5 cm a lo largo de una línea oblicua y posterior hacia la región mastoideo-occipital a lo largo de la línea del pelo hasta tener una longitud que puede variar de 5 a 10 centímetros.
El colgajo músculo aponeurótico superficial que se realiza con la piel es bastante manejable para permitir una exposición excelente del tumor y de la glándula así como la disección del nervio facial. Permite una mejor exposición de la parte posterior de la glándula en previsión de una posible prolongación posterior de la misma. En su parte posterior ha de ser muy superficial por el peligro de lesionar la rama posterior del nervio auriculomastoideo del plexo cervical superficial. Exige realizar un despegamiento cutáneo importante lo que puede hacer que se formen bolsas de hematoma. En caso de adenopatía subdigástrica, si la histología peroperatoria es positiva, deberá ser completada por una incisión cervical. No ha dado resultados estéticos muy superiores a los de la incisión clásica de Blair y tampoco abrevia el tiempo quirúrgico. Algunos cirujanos la indican para pacientes jóvenes, mujeres, debiendo de ser descartada en casos de previsible dificultad en la disección, asociación de masas faríngeas o en recidivas.
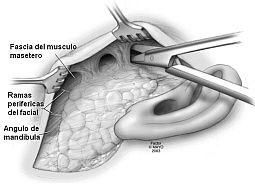 ▪ Disección del colgajo cutáneo.
▪ Disección del colgajo cutáneo. Realizada la incisión se procede a la disección de un plano cutáneo formando un colgajo que exponga suficientemente todo lo que va a ser la superficie del campo quirúrgico.
Para realizar este colgajo se ha de tener en cuenta que a este nivel el colgajo estará compuesto por la piel adherida a su plano subcutáneo y el sistema músculo aponeurótico superficial que se encuentra debajo. Se ha de disecar un colgajo anterior, situándose el plano de disección por debajo del sistema musculoaponeurótico cervical superficial, dejando una ligera capa de grasa entre la aponeurosis parotídea (supraaponeurótica) y el músculo cutáneo del cuello (supraplatismática), no obstante se ha de tener cuidado para no adelgazar demasiado el colgajo por el peligro de perforarlo, o formar un ojal con su posterior necrosis. La disección puede realizarse con tijera en las zonas peritumorales y con bisturí frio o eléctrico en las zonas inferiores. El colgajo debe de llegar hasta la porción anterior de la celda parotídea identificada por la aparición de la aponeurosis del masetero, de tal forma que quede bien expuesta toda la glándula.
Los bordes anteriores del colgajo se suturan con puntos de seda tractores a los paños. Una vez que el lóbulo ha sido suficientemente liberado, se realiza la transfixión del mismo con un hilo de seda; el hilo se deja largo cogiéndolo en su extremo con una pinza grande de Kocher que por su peso realice tracción del lóbulo hacia abajo retrayéndolo perpendicularmente al eje de la mesa de operaciones. Si la extensión por peso del lóbulo de la oreja no es suficiente, se pueden dar además un par de puntos para su separación mediante tracción, suturándolos a los paños.
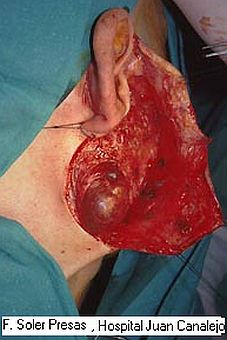 ▪ Sección nervio auricular mayor y vena yugular externa.
▪ Sección nervio auricular mayor y vena yugular externa. Ambas estructuras se identifican en la parte inferior de la celda parotídea, si es posible se conservan o en caso contrario se seccionan.
Recordaremos que el auricular mayor es un nervio sensorial que nace de las fibras del segundo y tercer nervio cervical. A medida que asciende a través del ECM hacia la glándula parótida, se divide en ramas anteriores y posteriores. La rama anterior provee inervación sensorial a la piel que cubre la glándula parótida y al ángulo de la mandíbula, mientras que la rama posterior inerva la piel que cubre la mastoides, la superficie posteroinferior del PA, el lóbulo y la concha.
El nervio se ha de seccionar mucho antes de su penetración en la glándula pero conservando, si se puede, su rama anterior. La sección o lesión de este nervio no tiene más consecuencias que las alteraciones sensoriales del lóbulo, pues tanto si se conserva como si se secciona, puede aparecer posteriormente como complicación el síndrome de Frey. Si se puede, se aconseja conservarlo o al menos la mayor parte de sus ramas para reducir hipodisestesias. Se ha propuesto guardarlo como material para un eventual injerto del NF.
▪ Liberación del borde posterior.
Se diseca y liberar todo el borde posterior de la glándula.
En la parte más alta se despega de la porción cartilaginosa del CAE donde el plano de clivaje es fácil a ras del cartílago y se va profundizando hasta alcanzar el hueso timpanal sin presentar más problema que tener que practicar alguna pequeña hemostasia.
La parte situada entre la parte cartilaginosa del CAE y el proceso mastoideo no debe de ser liberado inmediatamente, ya que en esta parte más profundamente se sitúa el transcurso del tronco del NF.
Más abajo se va despegando la glándula de su adherencia al borde anterior del ECM que está recubierto por la fascia cervical superficial y en algunos casos a los músculos digástrico y estilohioideo. La glándula se ha de despegar del ECM hasta identificar bien la aponeurosis muscular y todo el borde anterior del músculo, quedando así liberada la cola parotídea e identificada la inserción tendinosa mastoidea del músculo. Esta disección puede realizarse de forma superoinferior hacia abajo o inferosuperior usando pequeñas pinzas hemostáticas no dentadas. Puede ser necesario tener que realizar hemostasia de algunas ramas de la vena y arteria temporal superficial con la pinza de cauterización bipolar.
La disección se continúa más profundamente para exponer el vientre posterior del digástrico. En algunos casos puede ser necesario disecar todo el borde inferior de vientre posterior del digástrico hasta el tendón intermedio.
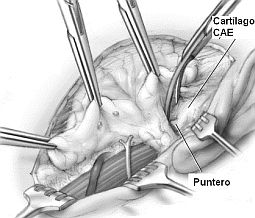 ▪ Identificación del NF.
▪ Identificación del NF. Siempre se ha dicho que la parotidectomía es una intervención técnicamente exigente. Esta exigencia reside en la identificación del tronco del NF, para lo que el cirujano debe conocer perfectamente como buscar los puntos de referencia anatómicos que lo permiten. La lesión del NF es la complicación potencial más desalentadora de esta cirugía.
Cuando la parótida no ha sido intervenida previamente el tronco nervioso del facial ha de ser buscado para su identificación entre su salida del cráneo por el agujero estilo-mastoideo y su penetración en la glándula.
Hay dos enfoques para identificar el tronco del NF durante la parotidectomía: la disección convencional anterógrada del NF y la disección retrógrada.
En la la disección retrograda los puntos de referencia para la localización del tronco del NF son las ramas periféricas. Sin la ayuda de un estimulador del NF es difícil identificar estas ramas ya que son delgadas, con amplias variaciones anatómicas y los posibles puntos de referencia para su localización son menos reproducibles que los del tronco principal. Esta técnica es muy poco usada porque es más difícil que la anterógrada. Los cirujanos elijen esta técnica sólo para la parotidectomía de revisión y en grandes tumores; se trata de casos en los que es difícil localizar el tronco principal por la presencia de una fibrosis post-inflamatoria o de una neoplasia de tamaño grande superpuesta al nervio; generalmente se trata de identificar una de las ramas inferiores del nervio como la cervical o la mandibular que pueden conducir mediante su disección hasta la pata de ganso. La que más se utiliza es la rama mandibular por ser la más fácil de identificar: una vez despegado el colgajo cutáneo se puede identifica la rama mandibular del NF que discurre por debajo de la aponeurosis del músculo masetero. Algunos autores recomiendan utilizar como guía la rama bucal del NF para llegar a localizar el tronco principal debido a su curso regular y al tamaño adecuado de esta rama en su área periférica, visualizándose junto con el conducto de Stenon, lo que permite identificarla fácilmente durante la cirugía. En el mismo sentido también se han propuesto la rama orbicular, la postauricular y la digástrica.
La disección anterógrada, o técnica de identificación quirúrgica proximal, tiene como objetivo identificar el tronco principal del nervio en su punto de salida del foramen estilomastoideo y es el método preferido para la identificación y disección del NF.
Se han propuesto numerosos puntos de referencia de tejidos blandos y óseos para ayudar al cirujano en la identificación temprana del nervio. Los puntos de referencia anatómicos más comúnmente utilizados para identificar el tronco del NF son: el foramen estilomastoideo, la sutura timpanomastoidea, el vientre posterior del digástrico, el puntero tragal, la apófisis mastoides y las ramas periféricas del NF. La propuesta de tantos puntos de referencia para identificarlo indica que no hay consenso en cuanto a la seguridad y fiabilidad de cada uno de estos puntos de referencia.
- Identificación en el foramen estilomastoideo.
Si bien anatómicamente es es un punto de referencia muy constante para situar el NF, en la práctica quirúrgica es muy difícil encontrar este foramen ya que es principalmente un punto de referencia palpatorio y sobre todo porque permanece rodeado por una fascia gruesa que es continua con el periostio de la base del cráneo. Una disección excesiva en esta zona conduce muy a menudo a una parálisis permanente del nervio.
- Identificación utilizando como referencia la apófisis estiloides.
Se trata más de un punto de referencia a tener en cuenta que de un punto de identificación. La base de la apófisis estiloides está de 5-8 mm de profundidad respecto a la línea de sutura timpanomastoidea. El tronco del nervio se encuentra en la cara posterolateral de la apófisis estiloides cerca de su base.
- La apófisis mastoides.
La apófisis mastoides se ha descrito como otro de los puntos de referencia, pero la apófisis se encuentra en la profundidad de la inserción del músculo esternocleidomastoideo y, por lo tanto, es principalmente un punto de referencia palpatorio y no visual.
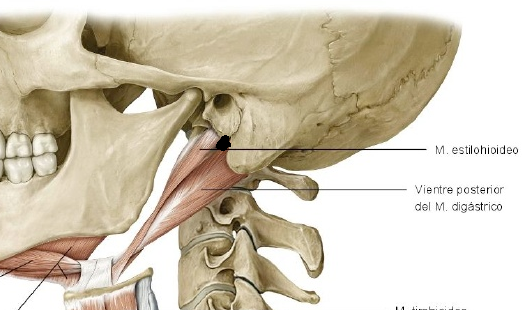 - Identificación en la línea de sutura timpanomastoidea.
- Identificación en la línea de sutura timpanomastoidea. Esta sutura se forma en la unión del peñasco con el hueso timpánico; en el lugar de la sutura hay una hendidura ósea abierta en horquilla de dos ramas formadas por el borde anterior de la mastoides como rama inferior y el borde posterior del hueso timpánico como rama superior.
A este nivel se puede palpar una cresta dura en la profundidad de la porción cartilaginosa del CAE. Los tractos fibrosos situados en esta horquilla timpanomastoidea conducen en dirección medial al orificio estilomastoideo, punto de salida del nervio, aproximadamente a 6-8 mm de profundidad.
Esta sutura es un punto de referencia palpable, si bien la visualización directa de la sutura es prácticamente imposible.
- Identificación por el puntero tragal.
Este es el punto de referencia más conocido por el ORL, encontrándose el NF generalmente alrededor de 1 cm de profundidad e inferior al puntero.
La técnica comienza realizando una continuación del trabajo de despegamiento del borde posterior de la glándula a nivel del trago. El despegamiento del cartílago del CAE no plantea problemas en su despegamiento hasta llegar al hueso timpánico. A este nivel se puede identificar la fascia témporo-parotídea de Loré, debajo de la cual va a encontrarse el nervio. Esta fascia es el amarre de la glándula a través de la pared posterior de su celda con el surco mastoideo-temporal en el que se inserta. Hay que abrir esta fascia témporo-parotídea para acceder a la zona donde se ha de buscar el nervio. En este tiempo, si aparecen pequeños vasos, pueden ser coagulados con pinza bipolar.
A veces la glándula se prolonga hacia atrás en la parte alta del MCE y antes de realizar el despegamiento de búsqueda del NF, es necesario despegar el ECM de esta zona más inferior del borde posterior de la glándula para deslizarla un poco hacia delante. Este despegamiento se ha de realizar con cuidado para evitar las ramas perilobulares del plexo cervical.
Llegado a este punto se han de conocer perfectamente las referencias anatómicas que se han dado para la identificación del nervio de forma fiable y reproducible:
. El nervio emerge justo por encima del vientre posterior del digástrico en su inserción con la mastoides, en la cara profunda del músculo.
. Se ha de reconocer el surco osteocartilaginoso del conducto y el surco mastoideo-temporal.
. El llamado señalador cartilaginoso del trago, o puntero de Conley: este cartílago origina en profundidad una prolongación digitiforme o proceso triangular, que lleva al tronco principal del nervio situado a 1-1´5 mm en profundidad. El puntero de Conley fue descrito primeramente en la literatura como la línea de Schwalbe, ya que fue este anatomista quien lo describió por primera vez.
Un inconveniente del puntero es que al ser una estructura cartilaginosa es móvil, asimétrica y tiene una punta roma e irregular.
- Identificación por el vientre posterior del digástrico.
Durante la parotidectomía, la retracción lateral del músculo esternocleidomastoideo expone el vientre posterior del músculo digástrico. Este músculo es muy fácil de identificar por su posición (justo en la profundidad del esternocleidomastoideo) y también por la dirección de sus fibras musculares que circulan hacia la punta de la mastoides. El tronco del nervio se encuentra aproximadamente 1 cm por encima y paralelo al borde superior del músculo digástrico cerca de su inserción en la punta del mastoides.
Para la identificación del nervio lo primero es seccionar la fascia de Loré. Se colocan dos separadores de Farabeuf, uno superior a la fascia y otro inferior. La tracción anterior que se ejerce sobre la glándula es contrarrestada por la tracción hacia abajo del lóbulo de la oreja con el peso que de él cuelga y de esta forma se aísla perfectamente la fascia. Se ha de tener cuidado para que la fuerza de tracción sobre la glándula no produzca una ruptura de la cápsula tumoral.
La fascia de Loré está situada en el mismo eje que el NF, representado por una línea recta que une el lóbulo de la oreja y la parte inferior del ala nasal.
La fascia es seccionada con punta de tijera para exponer los tres elementos anatómicos esenciales que son los puntos de referencia para la identificación del tronco del NF a este nivel: la sutura timpanomastoidea posterior, la parte cartilaginosa del CAE y la parte posterior del vientre del digástrico. Estos puntos de referencia son esenciales y suficientes para identificar el tronco del NF sin necesidad de complejos métodos de cálculo geométrico.
La arteria estilomastoidea, una rama de la arteria auricular posterior, puede interferir con la visión del cirujano durante esta disección al aparecer cruzando el nervio en esta zona de identificación. No es que esto sea lo normal, lo más normal que la arteria esté a cierta distancia de la zona peligrosa. Esta arteria tiene una posición variable, pero generalmente gira alrededor del nervio en una dirección inferosuperior. Cuando se encuentra interfiriendo el campo quirúrgico es importante identificarla bien y ligarla-coagularla. No hacer esto nunca a ciegas o precipitadamente pues puede lesionarse el nervio. Se puede coagular con una pinza bipolar o, cuando es especialmente grande, se puede controlar con pinzas hemostáticas y ligado. Si esta arteria se lesiona durante la disección, antes de haber sido identificada, el cirujano no debe realizar una coagulación a ciegas, sino que debe aplicar presión durante el tiempo que sea necesario, con una compresa empapada en solución salina normal o lactato de Ringer, junto con una suave succión antes de coagular los extremos cortados del vaso, debiendo realizar irrigación simultanea por la proximidad con el NF.
El NF sale del cráneo a una profundidad de aproximadamente 25 mm; como hemos dicho, tres puntos de referencia son esenciales para identificar el nervio.
Sutura timpanomastoidea. Está formada por la unión entre la parte timpanal y mastoidea del hueso temporal. Se identifica fácilmente después de exponer el cuadrante anteroinferior en la superficie lateral de la mastoides. La sutura se continúa a lo largo del borde posteroinferior de la parte timpánica. En la base de la sutura se encuentra el agujero estilomastoideo por el que emerge el tronco del NF.
Parte cartilaginosa del CAE. Como hemos dicho el cartílago tragal (lamina tragi) se utiliza como un punto de referencia para la identificación del tronco del NF. El foramen del estilomastoideo está situado más profundo de su borde posteroinferior. Deslizando una espátula separadora a lo largo de la superficie lateral del hueso timpánico un poco más profundo de su límite posteroinferior se puede visualizar el tronco del NF.
Vientre posterior del músculo digástrico. Este músculo debe ser disecado hasta su inserción en el surco digástrico de la base de la mastoides. Siguiendo el borde anterior del músculo, el NF emerge 1 cm por encima del borde superior del vientre posterior del músculo en la intersección con el ángulo formado por el músculo y el margen inferior de la parte timpánica del hueso temporal.
- Mastoidectomía cortical.
Esta técnica se considera como un último recurso en caso de tumores importantes. Se identifica y diseca el trayecto mastoideo del nervio.
Como hemos dicho, es lo normal que haya un distancia suficiente entre la salida extracraneal del del nervio y su corto recorrido hasta la entrada en la glándula, pero suficiente como para poder hacer una buena identificación del tronco. Pueden darse casos de difícil identificación en este espacio, como hemos comentado más arriba, al hablar de la la monitorización el nervio. Cuando el tumor es posterior o contacta con la emergencia del NF la dificultad varia según que se encuentre en el lóbulo exofacial o en el lóbulo profundo.
Cuando el tumor presiona contra el tejido extracraneal en la salida del tronco nervioso, las características de algunos casos impiden la identificación del nervio en su salida mastoidea y pueden obligar a tener que hacer una identificación retrógrada del nervio. En esta situación la disección puede realizarse desde cualquier rama de los nervios situados anteriormente a la glándula. Como hemos dicho más arriba al explicar la disección retrógrada, esta disección se realiza preferentemente identificando la rama mandibular marginal, aprovechando la situación que proporciona la salida de la vena comunicante intraparotídea por la banda fibrosa que hay entre el músculo esternocleidomastoideo y el ángulo de la mandíbula. La vena es aislada y liberada de la glándula parótida. Se ha de tener en cuenta que la disección de la rama mandibular puede verse dificultada por la vena comunicante intraparotídea, a veces muy gruesa, que la cruza dando origen a la yugular externa. Esta se ha de ligar. La rama mandibular marginal está situada varios milímetros medial y paralelamente a esta vena y siguiéndola se puede identificar la rama cervical y finalmente el tronco del NF.
Algo parecido ocurre cuando el tumor del lóbulo superficial es muy posterior lo que hace que el acceso al tronco del nervio sea incomodo pero guarda su posición normal. Basta con mantener bien el contacto con el conducto cartilaginoso y con la mastoides, levantar la glándula para seguir bien el digástrico y el tronco aparecerá normalmente. Hay riesgo de romper el tumor mientras se despega. Se ha de evitar al máximo un error en la técnica.
En caso de un tumor voluminoso del lóbulo profundo, el problema es más difícil, pues el facial está rechazado hacia fuera y el tronco sale transversalmente y esta como laminado y adelgazado por la parte superficial de la glándula. Se diría que el tumor parece clínicamente subcutáneo. De todas formas no se ha de penetrar nunca en la glándula antes de haber referenciado bien el nervio en su salida mastoidea.
En casos de tumores grandes de la GP, especialmente en los malignos, el vientre posterior del digástrico puede adherirse al tumor mismo o a las estructuras circundantes. En estos casos este punto de referencia digástrico puede ser difícil de disecar o puede no estar en una ubicación anatómica adecuada, lo que requiere el uso de otro punto de referencia. En esta situación, el puntero tragal ayuda significativamente a localizar el tronco del nervio. En casos extremos, incluso el puntero tragal puede estar desplazado y en tal caso es necesario diseccionar la sutura timpanomastoidea, que al ser un punto de referencia óseo rara vez se ve afectado por la enfermedad.
Podemos concluir que para la identificación del tronco del NF, el vientre posterior del digástrico es el mejor punto de referencia para empezar y en caso de dificultades en la disección o en su identificación puede ser complementado con el puntero tragal, o incluso con la línea de la sutura timpanomastoidea.
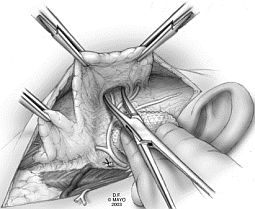 ▪ Disección del NF.
▪ Disección del NF. El NF se introduce en la glándula sin un plano de despegamiento autentico pero este plano se puede crear rompiendo los puentes glandulares entre la porción endo y exofacial de la glándula.
La disección del nervio a realizar depende fundamentalmente de la lesión a extirpar.
La situación más normal es que el tumor esté situado en plena glándula y a cierta distancia de la emergencia del NF, por lo que una vez que éste ha sido identificado en su salida, luego, al ir descubriendo sus ramas ya no plantea problemas a un cirujano experto. El tronco del nervio se diseca en sus primeros centímetros introduciendo las puntas de un mosquito cerradas de forma plana contra el nervio y separando ligeramente las puntas en un movimiento complejo de elevación del tejido glandular. Se va siguiendo el tronco principal hasta descubrir la pata de ganso continuando por su bifurcación los trayectos superior e inferior. Una vez identificadas las ramas principales, se ven disecando las ramas secundarias que sea necesario para liberarlas del tejido a extirpar. Estas ramas, de arriba hacia abajo, son la rama temporal, la rama bucal y la rama cervical.
La masa de la glándula se ha de ir rechazando hacia delante, siendo mejor la tracción manual o con un separador de Wolkman de ganchos romos que con el Farabeut que se resbala fácilmente. En toda esta fase la hemostasia ha de ser lo más perfecta posible. El tronco del nervio aparece en forma de un cordón de unos 2 mm de ancho y de color nacarado que resalta en su aspecto con el de los lóbulos glandulares. El nervio se va diseccionando y separando del tejido glandular y del tejido conjuntivo que delicadamente son rechazados hacia delante. Para tal menester se pueden utilizar una tijeras finas y romas de Metzenbaum, si bien hay como hemos dicho la mayoría preferimos realizarlo con una pinza pequeña de hemostasia sin dientes. El mejor método de despegamiento es la tunelización de la cara externa del nervio con pinzas finas y disección cortante de la porción superficial con tijera o pinza bipolar. Se ha de tener la precaución de no entrar en la cápsula tumoral.
El uso de gafas de lupa y de estimulador del facial, pueden ayudar. El microscopio es menos práctico que las lupas ya que exige su manipulación y el campo quirúrgico se muestra sin profundidad.
▪ Parotidectomía: tras la disección e identificación del NF y sus ramas principales se procede a la parotidectomía propiamente dicha. Se ha de recordar una vez más que la GP es una y su división en dos lóbulos es meramente artificial.
La disección glandular va a estar determinada por la importancia del tumor. Es fundamental a toda consta no romper el tumor. Cuando el tumor está bien delimitado en medio del tejido glandular es fácil respetarlo, es más difícil cuando son voluminosos y están en contacto con el nervio, o en la una situación profunda de la glándula.
La localización más frecuente de los tumores es la posteroinferior. Pude incluso presentar problemas de diagnóstico diferencial cuando desciende hasta la bifurcación carotídea. Partiendo de la bifurcación del nervio bien con tijeras de disección o pinza de hemostasia se va dislacerando la glándula con pequeños movimientos de apertura del tejido conjuntivo que se encuentra por encima de las ramas del nervio y de los lóbulos glandulares, los cuales se van seccionando a lo largo de las ramas del nervio y despegándose. La vena retromandibular es ligada así como la comunicante intraparotídea. Así el polo inferior de la glándula se va despegando hasta el ángulo de la mandíbula. Luego el despegamiento se continúa en profundidad que por la zona retromandibular baja a lo largo del borde superior del digástrico. En este tiempo se despega la mayor parte del lóbulo profundo con el polo inferior de la glándula. La ablación del resto de la glándula exofacial se efectúa como en los casos de tumores exofaciales, si bien la tendencia a seguir disecando en profundidad va a depender de la histología conocida del proceso.
En los localizados en la porción media del lóbulo superficial la disección se hace de igual forma que en los casos precedentes, pero siguiendo la rama témporo-facial del nervio que suele ser más voluminosa y se ve enseguida. En este tiempo suele ser necesario ligar la arteria transversa de la cara. Como se ha dicho antes, se van seccionando los puentes glandulares entre el nervio y la parte superior de la glándula. Así se llega hasta la cara externa del masetero, pues las ramas terminales del facial llegan hasta la aponeurosis del masetero. Luego se continua levantando en monobloque la porción posteroinferior de la glándula. Cuando el tumor está en su parte medía en contacto con el nervio y si parece tratarse de un tumor mixto, es necesario realizar la ablación del lóbulo profundo.
Por tanto, no se puede decir que haya una técnica rigurosa par la exéresis de la glándula, si no que ésta va a depender de la posición anatómica de la misma y del tumor a extirpar.
Al final el facial se queda aislado y disecado en la celda parotídea; algunos cirujanos recubren el nervio con fragmentos de Surgicel antes de cerrar el campo quirúrgico.
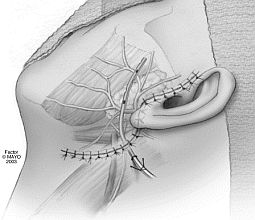 ▪ Cierre.
▪ Cierre. Tras una cuidadosa hemostasia, se realiza sutura en dos planos. Se deja un drenaje dirigido hacia la parte posterior inferior y se realiza vendaje compresivo para prevención de hematoma. El drenaje no debe de tocar el nervio. Retirada de puntos a los 10 días.
