- Fisiopatología.
- Clínica.
- Exploración.
- Evolución.
La laringomalacia, o estridor congénito esencial, o estridor laríngeo congénito, es el trastorno laríngeo congénito más frecuente en el recién nacido y en el lactante. Asocia alteraciones funcionales de la laringe y una deformación de las estructuras supraglóticas. Por tanto, si bien el término laringomalacia no es correcto, ha persistido para denominar a esta malformación congénita.
Supone el 50 a 75% de los casos de estridor laríngeo en el recién nacido.
 FISIOPATOLOGIA.
FISIOPATOLOGIA.
El origen de la laringomalacia es controvertido.
Fue descrita por primera vez por Jackson en 1942, quien la presenta como una alteración congénita de los cartílagos laríngeos y de su consistencia con un fondo de raquitismo generalizado, lo cual no ha podido ser comprobado. Fue quién primero empleó el término de laringomalacia. El término no puede ser más desacertado, pues inmediatamente sugiere un estado patológico similar a la osteomalacia o condromalacia, casos en los que existe un verdadero proceso degenerativo con reblandecimiento y destrucciones anómalas, nada de lo cual ocurre en esta malformación.
Algún autor denominó al cuadro “laringe exageradamente infantil”, lo cual es también un termino equívoco pues indicia que este proceso representa meramente un retraso del desarrollo normal del órgano más que un proceso patológico. Otra denominación un poco más exacta que las anteriores es la de Atkins que lo denomina “laringe flácida”, pero este término no ha tenido acogida.
La hipótesis de una disfunción de los centros respiratorios se originó al haberse encontrado en algunos casos de niños afectos de estridor congénito alteraciones neurológicas y un cierto grado de deficiencia mental asociadas. Esta disfunción de los centros respiratorios sería la responsable de un mal control neuromucular que unido a una debilidad en el soporte cartilaginoso podrían ser los responsables del colapso glótico. Esta teoría se conoce como “faringomalacia central”.
Martin propuso una teoría etiopatogénica que denominó arritmia laríngea, justificando el cuadro por la contracción activa de la musculatura laríngea durante inspiración.
Otra de las múltiples etiologías propuestas, pero sin ninguna evidencia, es que se trataría de una laxitud exagerada de los ligamentos laríngeos que lleva aparejada una excesiva movilidad de los diferentes cartílagos, especialmente la epiglotis.
La hipótesis de una inmadurez del control neuromuscular de las estructuras supralaríngeas es mucho más verosimil. Este trastorno conlleva una hipotonía muscular asociada casi constante de los músculos subhioideos, lo que hace que la laringe esté en posición más baja de lo normal y que durante la deglución se produzca un menor ascenso de la misma laringe. Además la deglución se ve alterada al asociar frecuentemente trastornos en la musculatura intrínseca del esófago, con reflujo gastroesofágico en el 80% de los casos. Es decir, que casi siempre se asocia una inmadurez global de la encrucijada aerodigestiva con trastornos importantes de la deglución.
En algunos casos, en adolescentes y adultos, se ha descrito la laringomalacia adquirida, estando asociada a una afección neurológica central concomitante.
A tenor de estos datos hoy se considera como término correcto de esta afección el de estridor laríngeo congénito esencial en lugar de él de laringomalacia y su mecanismo fisiopatológico es la asociación de un trastorno neuromuscular primitivo que afecta los músculos y ligamentos supraglóticos con una malposición del vestíbulo laríngeo. El conjunto consigue crear un obstáculo mediante el repliegue sobre sí mismo de los bordes laterales de la epiglotis y de los pliegues aritenoepiglóticos, que al ser finos y estar mal guiados se ven aspirados hacia la endolaringe en cada inspiración.
CLINICA.
El síntoma principal y dominante en este cuadro es el estridor cuyas características son habitualmente típicas, por el esto el nombre de estridor laríngeo congénito. Se trata de un ruido intermitente inspiratorio grave, musical, polifásico que puede ser permanente o intermitente coincidiendo los accesos con periodos de agitación y desapareciendo generalmente con el sueño. Está producido por la vibración de las estructuras mucosas supraglóticas durante la inspiración.
Excepcionalmente puede presentarse nada más nacer pero es más frecuente que aparezca tras un intervalo de una o dos semanas después, incluso excepcionalmente al cavo de meses. Aumenta tras los esfuerzos y especialmente durante la alimentación, el lactante presenta un aumento en la duración de las tetadas. Mejora o puede estar ausente durante el llanto o los gritos, momento en que se ponen en tensión la musculatura faringolaríngea aumentando la frecuencia y el débito respiratorio. También mejora en las situaciones que contribuyen a producir una hipotonía como es el decúbito dorsal y el sueño.
En los casos severos el estridor se acompaña de dificultades respiratorias con tiraje supraesternal y retromandibular, más o menos acentuado, con fuerte depresión xifoidea en la inspiración que revela la obstrucción supraglotica. Esta disnea puede ser solo de esfuerzo o incluso en reposo según la gravedad del caso. Puede aparecer cianosis e incluso apneas. Se ha descrito algún caso de paradas cardiacas anóxicas precisando de reanimación. Estas dificultades respiratorias y alimenticias pueden ser responsable de una alteración de la curva de crecimiento estatoponderal, elemento clave de búsqueda sistemática. Es raro que aparezca cianosis. La laringomalacia en si misma no produce falsas vías, pero su frecuente asociación al reflujo gástro-esofágico, que eventualmente puede llegar a producir una esofagitis péptica, si que puede producirlas.
Para que esta sintomatología pueda ser útil de cara al diagnostico se ha de precisar que ha de tener estas características: ausencia de modificación sintomática en función de la posición, existencia de permeabilidad nasal normal, ausencia de alteraciones mayores de la deglución y de las funciones respiratorias, evolución favorable en dos años.
A pesar de su clínica tan típica el diagnóstico no pude confirmarse sin realizar una endoscopia laríngea. Se ha de tener en cuenta que si bien la laringomalacia produce estridor este síntoma no es exclusivo de esta afección.
 EXPLORACION.
EXPLORACION.
Al tratarse de lactantes en los que la laringoscopia conlleva sus dificultados, se suele recurrir como primera exploración a una RX de laringe que si bien antes se realizaba sistemáticamente hoy la utilización de la fibroendoscopia ha hecho que se haya cambiado esta rutina.
La Rx simple no puede precisar muchos datos. En los casos típicos la Rx revela una distensión de las cavidades laríngeas y de las estructuras supraglóticas testimoniando una hipotonía faríngea. La laringe está en posición más baja que en el recién nacido normal, especialmente durante la inspiración. Esta exploración puede mostrar además alguna anomalía subglótica o traqueal asociado que sería la responsable del estridor descartando la laringomalacia.
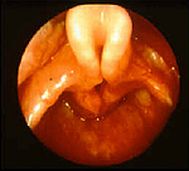
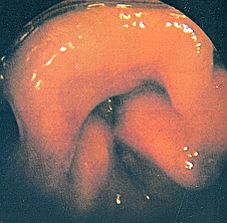
La exploración fundamental es la laringoscopia. Utilizando fibroendocopios flexibles de calibre muy estrecho se puede realizar una nasofibroendoscopia poco invasiva con anestesia local y sin necesidad de sedación. Este es el método de diagnóstico más idóneo ya que no interfiere la dinámica laríngea. Esta exploración permite un análisis muy preciso de la dinámica laríngea, el examen del cavum, el conjunto de la faringe, el piso supraglótico e incluso casi siempre el subglótico y la tráquea hasta la carina.
La videoendoscopia gravada es muy útil pues permite revisualizar las imágenes y realizar análisis comparativos. Si se realiza laringoscopia directa es muy importante no cargar la epiglotis, no deprimir excesivamente la base de la lengua para no modificar excesivamente los pliegues aritenoepiglóticos y mejor que anestesia utilizar simplemente una sedación. Se recomienda comprobar la ausencia de anomalías en la vía aérea subyacente y buscar signos de reflujo gastroesofágico.
Este es el aspecto es típico, pero pueden presentarse diferentes formas anatómicas que Lamariey diferencia así:
- Las formas anteriores. Las alteraciones afectan fundamenta a la epiglotis. Muestran una epiglotis que tiene un aspecto tubulado, alongada, enroscada sobre sí misma o en omega o a veces aplastado con tendencia a bascular en la inspiración hacia la pared faríngea posterior.
- Las denominadas formas posteriores muestran unos repliegues ariepiglóticos muy cortos, laxos y redundantes y fácilmente aspirables hacia el espacio glótico durante la inspiración. Una basculación anterior de uno o de los dos aritenoides y a veces pequeñas lengüetas mucosas pediculadas sobre los cartílagos corniculados que obstruyen el vestíbulo laríngeo en la inspiración.
- Las formas globales combinas una mezcla de las formas anteriores y posteriores realizando frecuentemente una obstrucción importante, apreciándose durante la inspiración como todos los elementos supraglóticos tienden a inclinarse hacia la luz laríngea. También puede apreciarse la ausencia o menos vivacidad de los reflejos laríngeos esfinterianos ante la agresión laríngea.
Esta clasificación en formas anteriores, posteriores y globales nos parece muy acertada si existe otra clasificación que considera estos tres tipos de laringomalacia:
- Tipo I: epiglotis larga y tubular, la denominada epiglotis en omega.
- Tipo II: epiglotis en omega con repliegues ari-epiglóticos cortos.
- Tipo III: engrosamiento de la región aritenoides cuya mucosa es aspirada durante la inspiración hacia la luz laríngea.
El examen endoscópico permite además la búsqueda de signos indirectos de reflujo gastroesofágico, presentes en el 80% de los casos, monstrando una mucosa retrocricoidea edematosa o eritematosa que puede asociar una esofagitis. Esta exploración puede mostrar además en un 20% de los casos alguna anomalía subglótica asociada. Cuando persiste el estridor sin llegar aun diagnóstico cierto se aconseja realizar fibrotraqueobroncoscopia.
La exploración de la movilidad laríngea puede resultar difícil en los casos en que el plano glótico no es visible hay que esperar el momento de poder objetivar los movimientos de apertura activa de la glotis. El resto de la exploración no se hace de forma sistemática, si bien permiten completar el diagnóstico. Así se puede realizar pH metría de 24 horas para confirmar la presencia de reflujo. En las formas severas con compromiso respiratorio se ha de controlar el nivel de los gases en sangre precisando para ello realizar gasometría y control con pulsioxímetro de la saturación de O2.
EVOLUCIÓN.
El estridor no tiene ningún valor pronóstico.
Generalmente va en aumento hasta los 6 meses y luego va disminuyendo progresivamente hasta los dos años. Cuando dura más de una año, a partir del primer año suele irse manifestando de forma intermitente hasta desaparecer.
Este concepto clásico de evolución benigna se ha visto contradicho en los últimos años por la publicación de casos evolutivos mortales y no debidos precisamente a afecciones intercurrentes, sino que se dan como causas las alteraciones deglutorias y respiratorias.
TRATAMIENTO.
Las formas poco severas en las que no se objetiva afectación ventilatoria ni estatoponderal no es necesario habitualmente realizar ningún tratamiento específico. Si que puede ser necesario en estos casos realizar tratamiento médico antirreflujo. En estos casos se ha de informar a los padres y a los médicos de la necesidad de una vigilancia rigurosa del crecimiento estatoponderal y de la evolución favorable del estridor pero todo ello a largo plazo.
Las formas severas que no mejoran los suficiente con el tratamiento antirreflujo y que se manifiesta por una alteración de la curva estatoponderal y que pueden presentar dificultados respiratorias importantes con tirage respiratorio, episodios de desaturación por agravamiento de la disnea, apneas o episodios de cianosis, se ha de plantear una posibilidad quirúrgica.
En 1907 fue Readon el primero en proponer un tratamiento quirúrgico. En 1922 Iglaurer hace la descripción de su tratamiento que consistía en una epiglotectomía. En 1944 Schwartz practica la resección parcial de la epiglotis.
Los conceptos actuales sobre la cirugía de este proceso son los propuestos por Lane en 1984 que realiza una resección de los bordes laterales de la epiglotis y de los pliegues aritenoides mediante microcirugía laríngea.
En 1987 Solomon introduce la epigltopexia.
A partir de 1989 el tratamiento consiste en la resección endoscópica del exceso de mucosa y cartílago marginal de la laringe fundamentalmente de los repliegues ariepiglóticos, los bordes laterales de la epiglotis y a veces los cartílagos corniculados y el borde libre de la epiglotis. Algunos autores recomiendan simplemente una sección del repliegue ariepiglotico sin resección del mismo que incluso puede ser algunas veces unilateral. Estas resecciones se realizan con láser CO2 ya que los resultados son más rápidos o inmediatos en el 90% de los casos.
