-
Amigdalitis específicas víricas: Mononucleosis, Saranpión, Herpangina, Angina herpética.
-
Amigdalitis específicas bacterianas: Escarlatina, Amigdalitis de Vincent, Amigdalitis gonorreica, Amigdalitis diftérica, Tuberculosis, Sífilis.
-
Otras infecciones faringoamigdalares: micosis y parasitosis.
AMIGDALITIS ESPECÍFICAS VIRICAS.
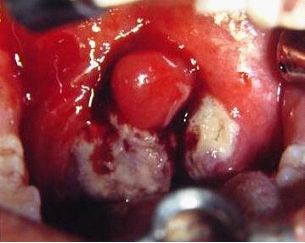 Mononucleosis infecciosa.
Mononucleosis infecciosa. Enfermedad sistémica linfopoyética producida por una infección aguda vírica, causada por el virus de Epstein-Barr en el 90% de los casos.
La amigdalitis de la mononucleosis infecciosa ha recibido también otros nombres:
Latinos: angina monocítica, fiebre ganglionar de Pfeifer y fiebre glandular.
Anglosajones: Fiebre glandular de Pfeiffer, Enfermedad de Pfeiffer, Fiebre glandular, Angina monocítica.
Franceses: Adenolinfoiditis benigna aguda, Angina monocítica, linfoblastosis benigna, monocitosis aguda.
Etiopatogenia.
En el 90 % de los casos, de los que se consigue conocer la etiología, está producida por el virus de Epstein-Barr, que es de la familia de los Herpes virus. Este grupo puede causar catarros y herpes genital, siendo ésta la familia de virus la que produce más infecciones en el hombre. Es un virus muy linfotropo, que afecta a todos los componentes linfáticos del anillo de Waldeyer, se introduce en los linfocitos B, en ellos induce la formación de Ac heterófilos que estimulan a los linfocito T, lo que explica la presencia de linfocitos atípicos que se detecta en el plasma (recordar tema 36.2ª).
El 10% restante de los casos, esta enfermedad tiene su origen en infecciones por Toxoplasma gondii, adenovirus, citomegalovirus y VIH. En adultos, lo más frecuente es que esté producida por citomegalovirus.
Se transmite por contagio directo, siendo la vía de contagio la saliva, de aquí que se la conozca también como enfermedad del beso, siendo muy raro el contagio por aire o sangre. Tras una fase inicial de multiplicación en las cc de la orofaringe el virus infecta a los linfocitos B y otras cc del sistema linfático. El período de incubación es variable, durando entre 4-14 días, y en adulto entre 4-6 semanas.
Tras la primoinfección, el virus persiste en fase de latencia como reservorio de por vida en los linfocitos B y cc del sistema inmunológico. Se calcula que casi el 95% de la población adulta ha sido infectada. Una vez curada la enfermedad el virus permanece inactivo en cc sanguíneas, glándulas cervicales y tejido linfoide para toda la vida. Periódicamente se puede reactivar y puede encontrarse en la saliva sin que por ello haya síntomas de la enfermedad, siendo excretado de forma intermitente en las secreciones orofaríngeas. El 5-10% de los adultos sanos que han sido infectados, excretan el virus por la saliva durante mucho tiempo, son portadores sanos.
Edad: en cuanto desaparece la protección de los Ac maternos del organismo, éste es susceptible de poder ser infectado a cualquier edad, siendo lo más frecuente entre 10-35 años (adolescentes). En áreas sanitariamente deprimidas es más frecuente en la infancia que en la adolescencia.
Es lo más frecuente que aparezca en epidemias, aunque también puede hacerlo como casos aislados.
El virus de Epsttein-Barr también puede producir lesión de los hepatocitos. El virus está implicado en la patogénesis de diferentes neoplasias, siendo el principal agente oncogénico dentro de su grupo vírico (ver capítulo 47.04).
Esta enfermedad sólo se desarrolla en la raza humana.
 Clínica.
Clínica. En la infancia esta infección suele cursar de forma asintomática o en forma de cuadro catarral inespecífico, en tanto que en adolescentes y adultos jóvenes da lugar a la aparición del cuadro clínico que pasamos a describir.
En algunos casos se describe un cuadro previo de ligeros síntomas como fatiga y cansancio durante tres meses antes de producirse la infección, sin que se conozca él porqué de esta sintomatología.
La enfermedad debuta con fiebre elevada, disfagia y odinofagia, rinolalia, cefalea e importante astenia. Esta sintomatología en su fase aguda dura 1 o 2 semanas.
Otros síntomas menos frecuentes son rach (10%), dolor abdominal y arritmias. La administración de ampicilina aumenta el riesgo de aparición del rach cutáneo.
Aparece como una amigdalitis de falsas membranas grisáceas sobre la superficie amigdalar, respetando la úvula y en ocasiones se ulcera. Las amígdalas suelen estar un poco más inflamadas que en una amigdalitis aguda inespecífica, incluso en casos muy severos pueden comprometer la vía aérea. Su aspecto es indiferenciable con el de una amigdalitis bacteriana aguda. La faringoamigdalitis seudomembranosa tiende a identificarse de manera inexacta con una mononucleosis, pero son muchos los casos en que hay mononucleosis con eritema e hiperplasia amigdalar, sin exudado membranoso alguno.
El paladar suele aparecer con una púrpura en el 30% de los casos, como petequias agrupadas, aunque no siempre aparecen, por lo que no es un signo patonogmónico si bien es muy característico y sugerente de esta amigdalitis cuando aparece.
Adenopatías cervicales subangulomandibulares importantes, son de un tamaño desproporcionado a la faringoamigdalitis. A veces, se pueden detectar además en otros grupos ganglionares importantes: axilar e inguinal. Hay esplenomegalia, en el 50% de los casos, y hepatomegalia en el 10%. La esplenomegalia dura 2-4 semanas lo mismo que la enfermedad y debe de ser vigilada. En los niños puede presentarse sólo con fiebre y esplenomegalia.
En mayores de 30-40 años no suele haber faringitis ni linfadenopatías, o si las hay, son muy leves, sin embargo tienden más a presentar ictericia, anemia y fiebre.
En los jóvenes la disfunción hepática es más leve y pasajera, siendo rara la anemia.
Cuando la sintomatología dura más de 4-6 meses nos encontramos ante la llamada infección crónica por Epstein-Barr, sin embargo no se ha podido demostrar serológicamente que la infección siga activa. En estos casos se habría de investigar si se trata de un síndrome de fatiga crónica, el cual incluye una investigación de otras causas de fatiga.
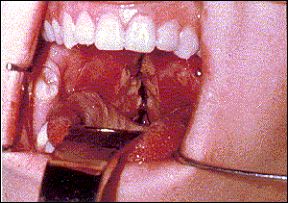 Diagnóstico.
Diagnóstico. En las extensiones de sangre a menudo se evidencian linfocitos atípicos, que son mayores de los normales, con una relación de citoplasma al núcleo mayor de lo normal. El citoplasma es basófilo y vacuolado y los núcleos a menudo ofrecen hendiduras o lóbulos. Estas mismas formas linfocitarias pueden aparecer en otras infecciones víricas.
La sospecha se confirma por la serología.
Pruebas complementarias.
Analítica hematológica: suele haber un aumento moderado de la seria blanca y mononucleares, pudiendo haber un 10-20% de monocitos atípicos en sangre periférica. Hay neutropenia y linfocitosis relativa con linfocitos atípicos.
El virus VEB, produce diversos Ac tanto frente Ag específico, dependiendo de la edad, como frente a proteínas no codificadas por él, éstos son los llamados Ac heterófilos, antiguamente Ac de Davidson. Estos últimos aparecen al inicio de la infección (a los 8-10 días), alcanzan su valor máximo en la segunda o tercera semana del inicio de la enfermedad y se mantienen unos dos o tres meses. Los específicos aparecen unos meses más tarde y se mantienen de por vida. Por tanto el diagnóstico serológico puede realizarse por la detección de ambos tipos de Ac. Ambos tipos sólo son positivos en el 60% de los pacientes en las dos primeras semanas, pero al mes de la infección lo son los dos en el 90%.
La investigación directa del virus en sangre o en el tejido linfoide no es un método disponible de rutina.
Reacción de Paul-Bunnell-Davidson, consiste en una simple prueba para detectar Ac heterófilos por hemaglutinación, látex, o inmunoencimas, es el método más rápido y barato de diagnóstico en la mayor parte de los casos clínicos, pues aparecen en el 90 –96 % de enfermos adultos, no así en los niños menores de 5 años, ya que el 50% de los casos no desarrollan Ac heterófilos y además se ha de tener en cuenta también, que el resto de posibles agentes productores de mononucleosis, distintos al VEB, no producen este tipo de Ac.
La técnica anterior se considera como de cribado, reservándose la determinación de Ac específicos cuando la anterior es negativa, o en pacientes con sintomatología atípica que ofrecen dudas de diagnóstico. También sería razonable realizar ambas técnicas, recordando que las específicas son fundamentales para niños menores de 5 años. Los Ac específicos se determinan mediante técnicas de inmunofluorescencia y ELISA pudiendo encontrarse al menos seis Ac específicos. La combinación de diversas técnicas serológicas nos permite hoy demostrar si una persona es susceptible de ser infectada, si esta infectada, o si fue infectada en el pasado. Estas determinaciones son caras.
Bioquímica: transaminasas hepáticas altas.
Susceptibilidad: una persona es susceptible a la infección cuando no se descubren Ac.
Infección primaria: cuando se encuentra Ac viral capsular y no se encuentra Ag nuclear.
Infección pasada: están presentes los dos tipos de Ac específicos al virus.
Reactivación: se ha de sospechar cuando en presencia de Ac específicos nucleares hay una elevación de Ac heterófilos. Puede haber reactivaciones subclínicas.
 Mononucleosis infecciosa.
Mononucleosis infecciosa. Clínica.
Clínica. Diagnóstico.
Diagnóstico.